糖尿病性ケトアシドーシス(DKA)のご相談なら|日本橋の内科 0th CLINIC(ゼロスクリニック)
糖尿病性ケトアシドーシス(DKA)|「いま対処」を最優先に、確実に改善へ
強い喉の渇き・尿が減る・吐き気/腹痛・深く速い呼吸・意識がぼんやりは要注意。
早期の補液・インスリン・電解質補正で多くは24時間前後で酸性度が改善します(個人差あり)。
・強い嘔吐/腹痛 ・意識がもうろう/反応が鈍い ・呼吸が速く深い(クスマウル呼吸) ・極度の喉の渇き/尿が減る ・SGLT2阻害薬内服中の体調不良(血糖がそれほど高くなくても要注意)
DKAとは(Diabetic Ketoacidosis)
インスリン不足によりケトン体が増えて血液が酸性化し、同時に脱水を起こす救急疾患です。 標準治療は補液・インスリン投与・電解質(K+)補正・原因治療の4本柱です。
主な症状
- 多飲・口渇、頻尿~乏尿、脱力感
- 吐き気・嘔吐、腹痛、体重減少
- 呼吸が深く速い(クスマウル)、果実様の口臭
- 頭痛、意識混濁、集中力低下
- 乳幼児・高齢者では症状が目立ちにくいことあり
診断と重症度(代表的な目安)
| 項目 | DKAの目安 | 備考 |
|---|---|---|
| 血糖 | 多くは ≥250 mg/dL(※SGLT2関連では<250でもありうる) | いわゆる「正/準正糖DKA」に注意 |
| ケトン | 血中β-ヒドロキシ酪酸 ↑ / 尿ケトン陽性 | 血中測定がより信頼性高い |
| 酸塩基 | pH < 7.30、HCO3- < 18 mEq/L、アニオンギャップ開大 | 重症ほどpH/HCO3-は低い |
| 重症度 | 軽症・中等症・重症(pH、HCO3-、意識で層別) | 重症・高リスクはICU管理 |
診断や重症度の詳細は状況により医療機関で総合判断します。
いま家/職場で出来ること(受診までの応急)
- 運転は避ける(家族/救急要請)。
- 可能なら血糖とケトン測定(尿または血中)。
- 嘔吐がなければ少量ずつの水分(経口補水液)。嘔吐/意識障害があればすぐ救急。
- インスリン治療中の方は基礎インスリンは中止しない(シックデイルール)。
- 内服薬・インスリン・CGMの情報をまとめて持参。
救急・初療アルゴリズム(医療機関での基本)
- 補液:等張晶質液(例:0.9%生食)をまず迅速に開始(初期 1L/h 目安、循環/腎機能で調整)。
- K+評価と補正:K < 3.3 mEq/Lなら先にK補正し、回復までインスリンは待機。
- インスリン:通常は持続静注 0.1 U/kg/h(施設/状況によりボーラス省略可)。血糖が<250 mg/dLならブドウ糖を補液に追加し、ケトーシスが解消するまで持続。
- 電解質/酸塩基モニタ:Na、K、Cl、Mg、リン、pH、HCO3-、アニオンギャップ、浸透圧などを定期的に。
- 原因治療:感染、インスリン中断、心筋梗塞、脳卒中、薬剤などを検索し対処。
- 移行:アニオンギャップ閉鎖・症状改善し経口可なら皮下インスリンへ移行(静注停止の1–2時間前に基礎インスリン投与)。
- 重炭酸Na:通常不要。pH < 6.9など重篤な場合に限り慎重投与を検討。
インスリン投与はK補正とセット。インスリンはKを細胞内へ移動させるため、低K時は致死性不整脈の危険があります。
原因・誘因
- インスリン未使用/中断、ポンプトラブル、新規発症(とくに1型)
- 感染症(肺炎、尿路感染、皮膚/歯周など)
- 心筋梗塞、脳卒中、外傷、手術、脱水
- 薬剤:SGLT2阻害薬、ステロイド、交感神経刺激薬など
- 妊娠、アルコール多量、摂食障害 ほか
改善までの目安・入院日数・予後
- アシドーシス改善(アニオンギャップ閉鎖):多くは12–24時間で改善。
- 経口再開・皮下インスリン移行:症状改善・ケトン陰転/正常化で1–2日目に移行が目安。
- 入院期間:誘因や合併症が軽微であれば2–3日程度が目安(個人差あり)。
- 予後:適切治療で死亡率は先進国で概ね1%未満。高齢・重症脱水/感染・合併症併発でリスク上昇。
回復後は原因対策と再発予防(教育・デバイス活用・処方見直し)を必ず行います。
再発予防(シックデイ/日常)
- 基礎インスリンは止めない(嘔吐時も)。
- 発熱・感染・嘔吐/下痢時は血糖・ケトンの頻回測定と水分/電解質補給。
- 食事摂取が困難なときは少量の炭水化物飲料と補食を組み合わせる。
- 早めの受診相談(連絡先をスマホに登録)。
- ポンプ・CGM/FGMのアラート設定、予備消耗品の確保。
SGLT2関連の「正/準正糖DKA」に注意
SGLT2阻害薬では血糖がそれほど高くないのにケトアシドーシスとなることがあります。
体調不良・食思不振・嘔吐・腹痛・過度の口渇があればすぐ受診/救急。術前中止や脱水予防など計画的に管理します。
小児・妊娠のDKA(ハイリスク)
- 小児:脳浮腫のリスクが稀にあり、厳密な補液・電解質・インスリン調整が必要。
- 妊娠:胎児への影響を考慮し、産科と連携した集中管理が必要。
よくある質問
いつ119番/救急に行けばいい?
どのくらいで良くなりますか?仕事や学校にはいつから?
重炭酸は使いますか?
再発を防ぐには?
SGLT2阻害薬を飲んでいます。どう注意すべき?
関連ページ(院内リソース)
👨⚕️ 医師からのコメント・監修(DKA)

「DKAは時間との勝負です。適切な初療で多くは速やかに改善します。 回復後は原因を断ち、再発を防ぐことが最重要。私たちが実務面まで伴走します。」
- 補液・インスリン・K補正・原因治療の4本柱。
- 移行時は静注と基礎インスリンの重なり(1–2時間)を確保。
- SGLT2関連の正/準正糖DKAに注意(血糖がそれほど高くなくても救急評価)。
0th CLINIC 日本橋 院長/医学博士(心臓血管外科学)
💊 糖尿病治療薬の種類と特徴
糖尿病治療では、血糖値を下げるための薬を使うことがあります。
病態や合併症の有無に応じて、内服薬や注射薬を適切に組み合わせて治療します。
🔷 主な内服薬(経口血糖降下薬)
- ビグアナイド薬(メトホルミンなど)
─ 肝臓での糖の産生を抑える。体重が気になる方にも適応されます。 - SGLT2阻害薬
─ 尿から糖を排出する薬。体重減少や血圧改善も期待されます。 - DPP-4阻害薬
─ 食後のインスリン分泌を助ける薬。低血糖を起こしにくいのが特徴です。 - スルホニル尿素薬(SU薬)
─ インスリン分泌を促進する薬。やや低血糖を起こしやすいので注意。 - α-グルコシダーゼ阻害薬(α-GI)
─ 糖の吸収をゆっくりにすることで、食後高血糖を抑えます。
💉 注射薬(インスリン・GLP-1受容体作動薬)
- インスリン製剤
─ 血糖値を直接下げるホルモンを補う薬。1型糖尿病や重症の2型糖尿病で使用。 - GLP-1受容体作動薬
─ インスリン分泌を促進し、食欲を抑える注射薬。週1回の製剤もあり、肥満のある方にも有効です。
📋 副作用や注意点
- 低血糖(特にSU薬・インスリン使用中)
- 吐き気・食欲不振(GLP-1受容体作動薬)
- 尿路感染症・脱水(SGLT2阻害薬)
- 腎機能や肝機能の状態により、使用できない薬もあります
🏥 通院・血液検査が大切です
糖尿病は「症状が出にくい」慢性疾患です。
自己判断で薬を中断せず、定期的に診察・HbA1cや腎機能の検査を受けて、合併症を予防しましょう。
💊 糖尿病治療薬の種類と特徴
糖尿病の治療薬は多岐にわたります。以下は、日本国内で使用される代表的な薬剤とその特徴をまとめたものです。
🟢 経口血糖降下薬(内服薬)
① ビグアナイド薬(Biguanides)
- メトホルミン(メトグルコ®、グリコラン®):肝臓での糖新生抑制、第一選択薬。下痢などの副作用に注意。
② スルホニル尿素薬(SU薬)
- グリベンクラミド(オイグルコン®)
- グリクラジド(グリミクロン®)
- グリメピリド(アマリール®):低血糖と体重増加に注意。
③ 速効型インスリン分泌促進薬(グリニド系)
④ α-グルコシダーゼ阻害薬(α-GI)
⑤ チアゾリジン薬(TZD)
- ピオグリタゾン(アクトス®):インスリン抵抗性改善。浮腫や体重増加に注意。
⑥ DPP-4阻害薬
⑦ SGLT2阻害薬
💉 注射薬(インスリン・GLP-1受容体作動薬)
① GLP-1受容体作動薬
- リラグルチド(ビクトーザ®)
- デュラグルチド(トルリシティ®)
- セマグルチド(オゼンピック®、ウゴービ®)
- チルゼパチド(マンジャロ®):GIP/GLP-1デュアル作動薬。強力な血糖・体重コントロール。
② インスリン製剤(分類別)
- 超速効型インスリン(食事直前に使用)
アスパルト(ノボラピッド®) / リスプロ(ヒューマログ®) / グルリジン(アピドラ®) / フィアスプ® / ルムジェブ® - 速効型インスリン(食前30分投与)
レギュラーインスリン(ノボリンR®、ヒューマリンR®) - 混合型インスリン(プレミックス)
ノボラピッド®30ミックス・50ミックス・70ミックス / ヒューマログ®ミックス25・50 - 中間型インスリン
NPHインスリン(ノボリンN®、ヒューマリンN®) - 持効型インスリン(持続時間:約24時間)
グラルギン(ランタス®、ランタスXR®) / デグルデク(トレシーバ®) / デテミル(レベミル®) - 配合注射(インスリン+GLP-1受容体作動薬)
ソリクア®(グラルギン+リキシセナチド) / ゾルトファイ®(デグルデク+リラグルチド)
それぞれの薬剤は、患者さんの体質・合併症・ライフスタイルに応じて選択されます。
詳しくは医師にご相談ください。
GLP-1受容体作動薬の作用メカニズム
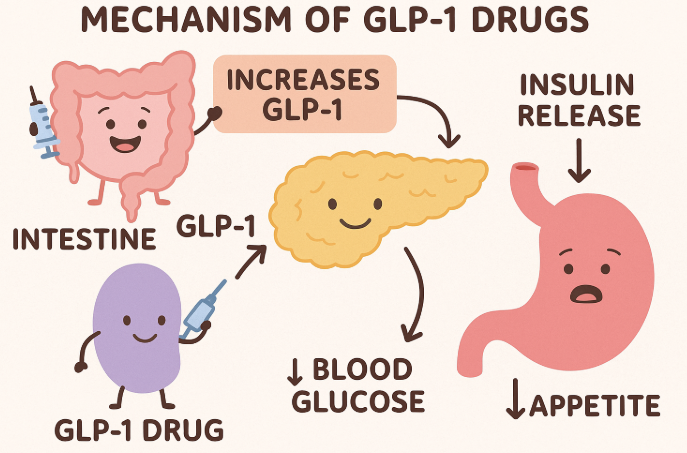
GLP-1受容体作動薬は、インスリン分泌促進、食欲抑制、胃の排出遅延などの作用を通じて血糖値をコントロールします。
また、体重減少効果もあることから、2型糖尿病や肥満治療にも用いられます。
こんな方はご相談ください
- のどが渇く、水をたくさん飲む
- 尿の量や回数が増えた
- 食欲があるのに体重が減る
- 疲れやすい、だるい
- 手足のしびれ
- ケガが治りにくい
- 健康診断で血糖値やHbA1cが高いと言われた
症状から探す
膵性糖尿病(3c型)は、外分泌不全(消化吸収障害)と内分泌不全(インスリン・グルカゴン欠乏)が併存し、血糖が上下に揺れやすいタイプです。膵の基盤治療(膵酵素補充・栄養)と、低血糖を避けるインスリン中心の管理を並行して行います。
🏛 学会・専門ガイドライン(診断・治療の標準)
- ADA Standards of Care 2025:糖尿病の分類・診断、特別な病型や周術期管理を網羅。Diabetes Care(特集号) / ADA公式ページ
- Pancreapedia(Type 3c レビュー):膵疾患に伴う糖尿病の概念と病態。Pancreapedia
- AGA クリニカルプラクティスアップデート 2023(外分泌不全/EPI):診断されたEPIには膵酵素補充(PERT)が必須。AGA Clinical Guidance
- ESPEN ガイドライン(2020/2024 実務版):慢性膵炎の栄養管理・マイクロ栄養素補充。 DKAはケトン上昇+代謝性アシドーシスを主体とする救急疾患です。脱水・カリウム異常・感染などの誘因評価と、補液・インスリン・電解質補正を軸に早期かつ体系的に治療します。正(準)正糖DKA(SGLT2関連)にも留意します。
🏛 学会・専門ガイドライン(診断・治療の標準)
- ADA/EASD/JBDS/AACE/DTS 成人高血糖クリーゼ国際コンセンサス 2024:診断・重症度・治療と解決(resolution)基準までを更新。推奨図表が実務向け。Diabetes Care 2024
- ADA Standards of Care 2025:Hyperglycemic Crises小節を新設、外来予防も整理。Diabetes Care(Supplement) / ADA公式
- JBDS成人DKAガイド 2023:英国の院内運用に即した詳細プロトコル(単ページ経路あり)。PDF / JBDSページ
- ISPAD 小児DKA/HHS 2022:小児・思春期の専用版。Pediatr Diabetes 2022
- Endotext 2025:最新の総説(診断・解決基準・治療手順を平易に集約)。NCBI Bookshelf
🔎 診断エビデンス(2024国際合意の要点)
- DKA診断の3本柱:①高血糖(≥200mg/dL または糖尿病既往)、②β-ヒドロキシ酪酸≥3.0mmol/L(または尿ケトン2+以上)、③pH<7.3またはHCO3<18mmol/L。(アニオンギャップは参考)
- 正(準)正糖DKA:血糖が200–250mg/dL未満でもDKAあり得る(SGLT2関連・妊娠・長期絶食など)。
- 解決(resolution)基準:血糖<200mg/dL、pH>7.3またはHCO3≥18、血中ケトン<0.6mmol/Lを目安に終了判断。
🧪 診断・重症度評価の実務
- 初期検査:血糖、血液ガス、電解質(Na/K/Cl)、尿素・Cr、血中β-ヒドロキシ酪酸、尿ケトン、浸透圧、CBC、培養/胸部X線など。
- 重症度:意識障害、循環動態、カリウム<3.3mmol/L、重篤アシドーシス、合併症(感染・AMI・脳卒中)を伴えばICU/救急優先。
- 誘因探索:感染・インスリン中断/不足、SGLT2、ステロイド、飲酒・嘔吐、周術期ストレスなど。
💉 初療アルゴリズム(救急〜病棟の要点)
- 補液(最優先):等張液(0.9%NaCl)を500–1000mL/時×2–4時間から開始。高齢/心腎機能で漸減・代替液(乳酸リンゲル等)を検討。
- カリウム:K<3.3なら先に補正し、インスリンは延期。以後は目標4–5mmol/Lで持続補充。
- インスリン:静注0.1U/kg/時(血糖<250mg/dLで0.05U/kg/時に減速+5–10%ブドウ糖併用)。
- 解決後の移行:皮下基礎–追加へ。静注終了の1–2時間前に基礎インスリンを重ね、“ギャップのない”切替を徹底。
- 重度アシドーシス:pH<7.0でのみ重炭酸を慎重に検討。
- HHS/混合型:補液・浸透圧管理をより慎重に(インスリンは0.05U/kg/時から)。
🩺 SGLT2関連(正糖DKA)・周術期の注意
- 正(準)正糖DKA:血糖が著明に高くなくてもケトン上昇+アシドーシスならDKAを疑う。ブドウ糖併用下でのインスリン投与が鍵。
- 周術期:カナ/ダパ/エンパは術前3日、エルトゥは4日前の中止が推奨(施設方針に従う)。
🚑 院外の緊急性・来院前対応
- つぎのいずれか(ケトン高値・嘔吐・意識変容・呼吸深大・妊娠時など)では救急要請/受診。
- 受診まで:基礎インスリンは中止しない/可能な範囲で経口補水/SGLT2は中止。低血糖なら15g糖→15分後再測。
- 小児・妊娠:即救急。院内での専用プロトコル・胎児モニタリングを行う。
📈 改善までの目安・予後(解決基準に基づく)
- 改善の時間感覚:多くは24時間前後でアシドーシスが解消(HHS/混合型・重症例は48–72時間以上)。
- 入院日数:誘因や併存症が軽ければ2–4日程度で退院を検討。
- 短期予後:適切治療下のDKA院内死亡は先進国で一般に低率(~1–2%未満)だが、高齢・重症感染・臓器不全で上昇。HHSは10–20%と高い。
- 長期予後:DKA後1年死亡リスクは一般人口比で有意に高い報告があり、再発予防(教育・SGLT2周術期管理・病時ルール)が重要。
🧭 退院前チェック(再発予防)
- 誘因の是正(感染源・治療中断要因・インスリン入手性)。
- 病時(シックデイ)教育:基礎インスリンは継続/水分・電解質/血糖・血中ケトンモニタ。
- 皮下レジメンと1–2週間以内の外来フォロー、CGM/短期センサーの導入検討。
🇯🇵 日本の公的情報・学会
- 日本糖尿病学会(JDS):診療ガイドライン・学術情報
- 厚生労働省 e-ヘルスネット:糖尿病の基礎知識・生活情報
DKAは時間との勝負です。補液→インスリン→電解質補正の順で安全に管理し、解決基準(pH/HCO3/ケトン)を満たすまで継続します。退院時は再発予防(病時ルール・周術期SGLT2管理・教育・早期フォロー)までを含めた包括設計を行います。
関連コラム
ただいま準備中です。少々お待ちください。




